Vernauwing van de halsslagader: stentoperatie (Folder)
5623 EJ Eindhoven
040 - 239 91 11

Vernauwing van de halsslagader: stentoperatie (Folder)
U wordt onderzocht of behandeld aan een vernauwing van de halsslagader (in medische termen ‘een carotisobstructie’ genoemd). In deze folder vindt u informatie over de gebruikelijke gang van zaken rond de ingreep waarbij deze vernauwing wordt opgeheven door het plaatsen van een stent. Het is goed om u te realiseren dat voor u persoonlijk de situatie anders kan zijn dan is beschreven.
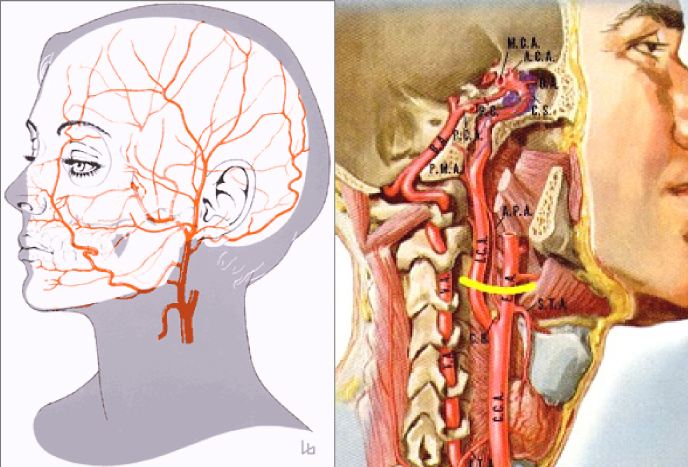
Ligging en functie van de halsslagader
In het menselijk lichaam worden zuurstof en andere bestanddelen vervoerd van het hart naar de weefsels door middel van de bloedsomloop. De bloedsomloop is globaal in te delen in slagaders en aders. Slagaders, ook wel arteriën genoemd, zijn bloedvaten die het zuurstofrijke bloed van het hart naar de weefsels toe vervoeren. Aders, ook wel venen genoemd, zijn bloedvaten die het zuurstofarme bloed van de weefsels afvoeren terug naar het hart. Deze pompt het bloed vervolgens naar de longen, waar opnieuw zuurstof kan worden opgenomen.
De halsslagaders (arteria carotis) zijn de slagaders die het bloed naar de hersenen toe transporteren. De linker en rechterhalsslagader ontspringen vlak boven het hart uit de grote lichaamsslagader (aorta). Ze lopen vóór in de hals, langs het strottenhoofd en splitsen zich beide vlak onder de kaak in een tak voor het aangezicht (arteria carotis externa) en een tak voor de hersenen (arteria carotis interna). De twee halsslagaders voorzien samen het grootste deel van de hersenen van bloed. Twee kleine slagaders (arteria vertebralis) die langs de nekwervels lopen nemen het overige deel voor hun rekening.Deze vier slagaders samen vormen in het hoofd een soort rotonde van bloedvaten, ook wel de cirkel van Willis genoemd. Deze ligt tegen de onderkant van de hersenen aan. Van daaruit takken de hersenslagaders af.
Vernauwing van de halsslagader
Door slagaderverkalking ofwel arteriosclerose kan er een vaatvernauwing in de halsslagader ontstaan ook wel carotis stenose genoemd. Slagaderverkalking ontstaat doordat op een bepaalde plaats in de vaatwand bloedplaatjes, cholesterol en gladde spiercellen zich opeenhopen. Deze ophopingen noemen we plaques. Dit begint met een kleine beschadiging van de gladde binnenwand van het bloedvat. Wanneer het lichaam probeert de beschadiging te herstellen, klonteren bloedplaatjes samen op de beschadigde plaats. Op deze plaque kan zich uiteindelijk ook kalk afzetten waardoor deze verhardt (sclerose) en er een vaatvernauwing zal ontstaan.
Door de vernauwing in de halsslagader stroomt er te weinig bloed door het vat en kan het vat uiteindelijk dichtslibben. Dit kan de bloedtoevoer naar de hersenen in gevaar brengen. Ook kan het gebeuren dat een stukje van de plaque losschiet en wordt meegevoerd naar de hersenen (embolie). Wanneer zo’n embolie in de kleinere hersenvaten terechtkomt, kan het deze afsluiten.
Symptomen
Een vernauwing of zelfs een afsluiting in de halsslagader hoeft geen klachten te geven, aangezien er meerdere slagaders verantwoordelijk zijn voor de bloedvoorziening van de hersenen. Er is dus altijd enige reserve omdat het bloed via andere slagaders in de hersenen kan komen. Zo’n vernauwing kan worden ontdekt, wanneer de bloeddruk wordt gecontroleerd of als blijkt dat risicofactoren voor slagaderverkalking zoals roken of hoge bloeddruk aanwezig zijn. Bij de ene mens zijn de ‘reserveverbindingen’ beter aangelegd dan bij de andere. Bovendien komt het regelmatig voor dat meer dan één halsslagader vernauwd of afgesloten is. Hierdoor gaat er minder of geen bloed meer naar hersencellen in een bepaald gebied waardoor deze kunnen afsterven. Dit kan leiden tot een beroerte (CVA).
Driekwart van alle mensen die een beroerte krijgt, wordt vooraf ‘gewaarschuwd’. Zo’n waarschuwing bestaat uit kortdurende uitvalsverschijnselen, veroorzaakt door een tijdelijk bloedtekort in de hersenen. Dit betekent dat bepaalde lichaamsfuncties gedurende korte tijd (10-20 minuten) uitvallen. Deze verschijnselen zijn uiterlijk binnen een dag weer verdwenen. Dit worden TIA’s (Transient Ischemic Attacks) genoemd.
De verschijnselen kunnen zijn:
- kortdurend krachtverlies of verlamming van een hand, arm en/of been (eenzijdig);
- tintelingen of een doof gevoel in een arm, hand en/of been (eenzijdig);
- een periode van moeilijk kunnen praten;
- een afhangende mondhoek;
- voorbijgaande blindheid aan een oog.
Een groot deel van deze beroertes kan mogelijk worden voorkomen door het tijdig herkennen en behandelen van verschijnselen die duiden op een TIA. In geval van een beroerte zijn bovenstaande verschijnselen blijvend.
Diagnose en onderzoek
Na het optreden van een TIA of beroerte is het van belang nader onderzoek te doen naar de oorzaak. De beroerte kan zich immers herhalen en wellicht is dat te voorkomen. De huisarts verwijst u hiervoor door naar de neuroloog, die verder onderzoek laat verrichten.
Er bestaan verschillende onderzoeken waarmee vastgesteld kan worden of u een vernauwing van de halsslagader heeft. De meest gebruikelijke methode is een duplexonderzoek van de halsvaten. Hierbij wordt een combinatie van geluidsgolven (doppler) en echo gebruikt. Zodoende kan, aan de hand van de stroomsnelheden van het bloed, een vernauwing worden opgespoord en worden bepaald hoe ernstig die is. Dit onderzoek is pijnloos en de geluidsgolven zijn niet schadelijk voor u.
Eventueel kan aanvullend onderzoek worden verricht door middel van een MRA. Een MRA is een combinatie van een MRI en angiografie. Bij een MRI (Magnetic Resonance Imaging) wordt gebruik gemaakt van een magneetveld en radiogolven om een afbeelding zichtbaar te maken. Hierbij komen geen röntgenstralen te pas. Door bij een MRA contrastvloeistof in te spuiten kan een afbeelding van het vaatstelsel (angiografie) worden gemaakt en kunnen de halsslagaders in beeld worden gebracht.
Meer informatie over deze onderzoeken kunt u vinden in desbetreffende folders.
De behandeling
Wanneer u een vernauwing heeft in één of meerdere halsslagaders, dan kan een operatie worden overwogen. Deze operatie kan echter grote risico’s met zich meebrengen. U wordt hiervoor doorverwezen naar de vaatchirurg. De vaatchirurg bepaalt of u in aanmerking komt voor een operatie. Deze keuze wordt bepaald aan de hand van de ernst van de vernauwing, uw lichamelijke conditie en levensverwachting. Uit studies is gebleken dat bij een vernauwing van 70% of minder de risico’s van een operatie groter zijn dan de voordelen. In dit geval wordt u conservatief behandeld.
Conservatieve behandeling
Onder conservatieve behandeling worden alle behandelingen verstaan, die niet operatief zijn. Deze behandeling richt zich dan ook op het verder beperken van de risicofactoren (zoals een hoge bloeddruk, hoog cholesterol) door onder andere medicamenteuze behandeling. Standaard wordt gestart met een bloedverdunner (acetylsalicylzuur 80 mg). U kunt zelf een bijdrage leveren door niet te roken en er gezonde voedingsgewoonten op na te houden. Informatie hierover kunt u vinden in folders van de Nederlandse Hartstichting of de Vereniging van Vaatpatiënten.
Operatieve behandeling
Heeft een duplex of MRA een vernauwing van één of meerdere halsslagaders aangetoond van meer dan 70%, dan komt u in principe in aanmerking voor een operatie. Voorwaarde is wel dat uw conditie een dergelijke operatie toelaat.
Naast de gebruikelijke operatie via een incisie (snee) in de hals (endarteriëctomie) bestaat er een nieuwe operatietechniek via de liezen. Bij deze techniek wordt een stent in de vernauwing geschoven, waardoor de slagader weer doorbloed wordt. Hiermee wordt de bloedvoorziening naar de hersenen hersteld. Het voordeel van deze behandeling is dat het een minder zware ingreep is dan de operatie via de hals. De specialist bepaalt voor welke behandeling u in aanmerking komt en bespreekt dit met u. In deze folder wordt alleen de stentplaatsing besproken.
Pre-operatieve screening en anesthesie
U wordt geopereerd en bent daarom doorverwezen naar de polikliniek Pre-operatieve screening. Op deze polikliniek bekijkt de anesthesioloog of de operatie voor u extra gezondheidsrisico’s met zich meebrengt. Dit noemen we pre-operatieve screening. Tijdens dit gesprek komen een aantal onderwerpen aan bod. Dit zijn onder andere de soort verdoving (anesthesie) en pijnstilling. Ook bespreekt u waarop u moet letten met eten, drinken en roken op de dagen rondom de operatie. Daarnaast maakt u afspraken over hoe u op die dagen uw medicijnen gebruikt. Dit geldt ook voor bloedverdunners. Bespreek het gebruik van bloedverdunners ook altijd met uw behandelend arts. Als u medicijnen gebruikt, neem dan een actueel medicijnoverzicht of medicijnpaspoort mee.
Op de polikliniek Pre-operatieve screening kunt u alleen op afspraak terecht. De polikliniek is telefonisch bereikbaar van maandag t/m vrijdag tussen 08.00 en 17.00 uur via telefoonnummer 040 – 239 85 01.
Meer informatie over pre-operatieve screening en verdoving vindt u in de folder ‘Anesthesie’.
De opname
U wordt een dag vóór de ingreep opgenomen op de verpleegafdeling Chirurgie of de verpleegafdeling Chirurgie/ Gynaecologie. Op de dag van de opname meldt u zich aan de balie van de met u afgesproken verpleegafdeling. Een verpleegkundige brengt u vervolgens naar de kamer en informeert u over de verdere gang van zaken op de verpleegafdeling. Neemt u de medicijnen die u thuis gebruikt mee naar het ziekenhuis.
Voor de operatie
Nadat de verpleegkundige u heeft geholpen bij het installeren op de kamer verricht deze een aantal controles bij u zoals het meten van de bloeddruk en de pols. Ter voorbereiding op de operatie krijgt u een injectie om trombose te voorkomen.
De operatie
De verpleegkundige zorgt dat u voor de ingreep klaarligt. Wanneer u aan de beurt bent, wordt u door de verpleegkundige naar de ‘angiokamer’ op de afdeling Radiologie gebracht. Wanneer u hier arriveert wordt u verzocht plaats te nemen op de onderzoekstafel. Bewakingsapparatuur wordt aangesloten om tijdens de procedure uw vitale lichaamsfuncties in de gaten te houden. De radioloog dient een plaatselijke verdoving toe op de plaats waar geprikt gaat worden. Vervolgens desinfecteert de laborant eerst uw lies met alcohol. Daarna wordt u toegedekt met een steriel laken, om infectie te voorkomen. Hierna prikt de radioloog met een dunne naald de slagader aan om een dun slangetje, ook wel sheath genoemd, in het bloedvat te kunnen inbrengen.
Een sheath is een slangetje met een ventieltje voorzien van een klepje. Door de sheath kunnen diverse instrumenten het bloedvat worden ingebracht zoals een katheter of een ballonnetje. Ook kan hiermee zonder bloedverlies worden gewerkt. Door de sheath wordt de katheter op de juiste plaats gebracht.
Vervolgens wordt door de katheter contrastvloeistof ingespoten. Deze vloeistof kan een warm gevoel geven. Dit trekt echter snel weer weg. Tijdens het inspuiten van het contrastmiddel worden foto’s gemaakt om de precieze plaats van de vernauwingen te kunnen vinden. Voor het slagen van het onderzoek is het belangrijk dat u heel stil blijft liggen. Soms wordt u ook gevraagd om voor korte tijd uw adem in te houden. Meestal worden er meerdere foto’s gemaakt om ervoor te zorgen dat alle vaten goed afgebeeld worden en de vernauwingen worden gevonden. Aan de hand van deze opnamen wordt nagegaan of de katheter zich in de juiste positie bevindt om het beoogde bloedvat op een veilige manier te verwijden (dilateren).
Via de katheter wordt een samengedrukte stent tot op de plaats van de bloedvatvernauwing gebracht. Wanneer de samengedrukte stent zich midden in het vernauwde bloedvat bevindt, wordt deze van de katheter losgemaakt, zodat de stent zich automatisch uitzet en als een soort veer het bloedvat openduwt. Na de plaatsing van de stent wordt een controlefoto van het bloedvat gemaakt om zo de toestand van voor en na de ingreep te kunnen vergelijken. Na het beëindigen van de procedure worden de sheath en de katheter verwijderd. Tot slot wordt het bloedvat afgedrukt en verbonden in de lies, of gesloten door een speciale hechting (angio-seal).
Na de operatie
Na de ingreep gaat u naar de verpleegafdeling voor verder herstel. Direct na de ingreep heeft u een infuus dat dient om vocht en eventueel medicatie toe te dienen. U mag meteen weer drinken en eten. Er worden regelmatig controles bij u verricht, zoals het meten van bloeddruk en pols. Na de operatie is het mogelijk dat de bloeddruk tijdelijk verhoogd of verlaagd is. In dit geval krijgt u hiervoor medicijnen voorgeschreven of extra vocht toegediend.
Verder wordt er gecontroleerd of er geen veranderingen optreden in uw spraak, motoriek, sensibiliteit (gevoel) en oogpupillen. Na de operatie kan het voorkomen dat u hoofdpijn krijgt, doordat de slagaders niet meer gewend zijn dat er zoveel bloed doorstroomt. Het is belangrijk om deze en alle andere veranderingen die u mogelijk ervaart, door te geven aan de verpleegkundige en de arts, zodat deze hier indien nodig tijdig actie op kunnen ondernemen. Na de ingreep komt u terug met een drukverband om de lies. Dit wordt 24 uur na de ingreep verwijderd door een verpleegkundige, waarna de lies wordt gecontroleerd op eventuele nabloeding. Als het nodig is, wordt de wond 1x daags verbonden met een absorberend verband totdat deze droog is.
De eerste 8 uur na de ingreep moet u plat in bed blijven liggen, om druk op de liezen te voorkomen. Na deze 8 uur mag u wat rechter op zitten, maar nog niet uit bed. De eerste dag na de ingreep mag u weer uit bed. U moet het dan nog wel rustig aan doen. De tweede dag na de ingreep mag u het uit bed komen en rondlopen uitbreiden.
Mogelijke complicaties en risico’s
Geen enkele ingreep is zonder risico’s. Tijdens of direct na de operatie kan er een beroerte optreden. De kans hierop is klein (2 tot 5%). Omdat deze operatie juist wordt uitgevoerd om een beroerte te voorkomen is dit een ernstige complicatie. Tevens bestaat de kans op trombose of restenose (het opnieuw dichtgaan van de vaten). Verder bestaat er een verhoogde kans op een bloeding na de ingreep, omdat u aan de bloedvaten wordt geopereerd en bloedverdunnende medicijnen krijgt toegediend.
Na de behandeling
Als alles goed gaat kunt u de derde dag het ziekenhuis verlaten. Bij ontslag krijgt u een afspraak mee voor de poliklinische controle bij de chirurg.
Wanneer moet u contact opnemen?
Belangrijk is om bij de volgende symptomen contact op te nemen:
- bij roodheid, zwelling of koorts rondom de wond;
- bij uitvalsverschijnselen van een arm en/ of been aan de niet-geopereerde zijde, een verandering in spraak-, slik- of gezichtsvermogen.
Neem binnen kantooruren contact op met de polikliniek Chirurgie. Buiten kantooruren neemt u contact op met de Spoedeisende Hulp (SEH). De telefoonnummers vindt u onder ‘Contactgegevens’.
Leefregels
Algemeen
- Rook bij voorkeur niet;
- Vermijd een hoge bloeddruk;
- Geen beperkingen in activiteiten.
Douchen/baden
- Douchen mag nadat de operatiepleister verwijderd is;
- Baden mag na twee weken;
- Niet te warm baden of douchen (< 38 °C) om verweking van de wond te voorkomen.
Medicatie
- Wanneer u antistollingsmedicijnen gebruikt, regelt de afdeling de eerste afspraak met de trombosedienst.
- Uw medicijnlijst wordt meegegeven met uw ontslag. Dit is tevens het recept waarmee u bij de apotheek uw medicijnen kunt halen.
- Zonodig kunt u paracetamol innemen bij pijn (maximaal 4 gram/dag).
Werken
- U kunt weer werken wanneer de wond genezen is.
Wondverzorging
- Bij wondlekkage dient u de wond te verbinden met absorberende gazen.
Patiëntenverenigingen
De onderstaande patiëntenverenigingen behartigende belangen van onder andere patiënten met een vernauwing van de halsslagader.
Vereniging van Vaatpatiënten
Postbus 123, 3980 CC Bunnik
Tel: 030 – 659 4651
www.vvvp.nl
Vereniging voor CVA- patiënten en partners ‘samen verder?
Postbus 123, 3980 CC Bunnik
Tel: 030 – 658 6401
www.cva-samenverder.nl
Vereniging Cerebraal
Postbus 8579, 3503 RN Utrecht
www.cerebraal.nl
Vragen
Heeft u na het lezen van deze folder nog vragen? Neem dan contact op met de polikliniek Chirurgie.
Contactgegevens
Catharina Ziekenhuis
Telefoon 040 – 239 91 11
www.catharinaziekenhuis.nl
Spoedeisende Hulp
040 – 239 96 00
Polikliniek Chirurgie
040 – 239 71 50
Verpleegafdeling Chirurgie
040 – 239 75 50
Routenummer(s) en overige informatie over de afdeling Chirurgie kunt u terugvinden op www.catharinaziekenhuis.nl/chirurgie.
